Nível Sérico dos Imunossupressores como Marcador de Efetividade da Educação farmacêutica no Transplante de Órgãos Sólidos
Palavras-chave:
Transplante de Fígado, Transplante de Pulmão, Adesão à Medicação, Terapia de Imunossupressão, Atenção FarmacêuticaResumo
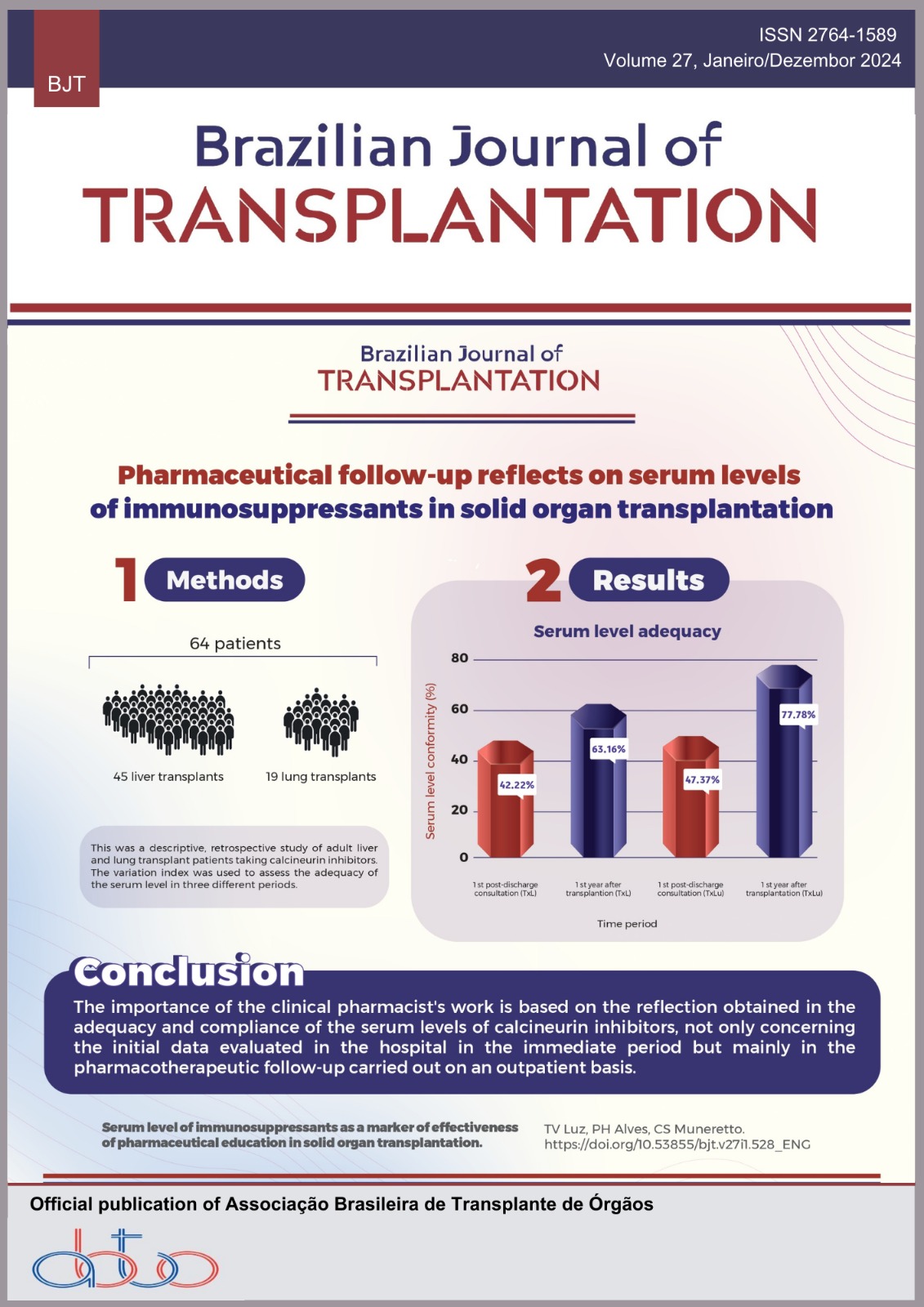
Os indivíduos acometidos por doenças graves que comprometem algum órgão específico, muitas vezes, necessitam do transplante de órgãos sólidos. A terapia imunossupressora e a adesão ao tratamento medicamentoso influenciam nos desfechos clínicos positivos, como aumento da sobrevida do enxerto e melhora na qualidade de vida. Diante disso, a atuação do farmacêutico clínico a nível hospitalar e ambulatorial mediante acompanhamento farmacoterapêutico propicia a otimização do tratamento pós-transplante. Objetivos: Avaliar o reflexo da educação farmacêutica, bem como o acompanhamento farmacoterapêutico na adequação do nível sérico dos inibidores de calcineurina em pacientes receptores de órgãos sólidos. Métodos: Estudo descritivo e retrospectivo com pacientes adultos transplantados hepático e pulmonar em uso de inibidores de calcineurina. O índice de variação foi utilizado para avaliar a adequação do nível sérico em três períodos distintos. Resultados: Foram incluídos 64 pacientes no estudo, sendo 45 transplantes hepáticos e 19 pulmonares. Em análise de subgrupo, cerca de 50% da população não apresentou conformidade do nível sérico na primeira consulta pós-alta. Após um ano do procedimento cirúrgico e dos diferentes acompanhamentos ambulatoriais, o nível sérico alvo alcançou 63,16% no transplante hepático e 77,78% no transplante pulmonar. Conclusão: A importância da atuação do farmacêutico clínico baseia-se no reflexo obtido na adequação e conformidade dos níveis séricos dos inibidores de calcineurina, de forma não exclusiva aos dados iniciais avaliados no hospital no período imediato, mas principalmente no seguimento farmacoterapêutico realizado de modo ambulatorial, em que observamos um valor mais expressivo.
Downloads
Referências
Gambato M., Frigo AC., Castro KIR., Senzolo M., Nadal E., D’Amico F. et al. Who fares worse after liver transplantation? Impact of donor and recipient variables on outcome: data from a prospective study. Transplantation, v.95, n.12, p.1528-1534, 2013. https://doi.org/10.1097/TP.0b013e318292827f
Nankivell BJ, Kuypers DRJ. Diagnosis and prevention of chronic kidney allograft loss. The Lancet, v.378, n.9800, p.1428-1437, 2011. https://doi.org/10.1016/S0140-6736(11)60699-5
Soares LSDS., Brito ESD., Magedanz L., França FA., Araújo WND., Galato D. Transplantes de órgãos sólidos no Brasil: estudo descritivo sobre desigualdades na distribuição e acesso no território brasileiro, 2001-2017. Epidemiologia e Serviços de Saúde, v.29, 2020. https://doi.org/10.5123/S1679-49742020000100014
Black CK., Termanini KM., Aguirre O., Hawksworth JS., Sosin M. Solid organ transplantation in the 21st century. Annals of Translational Medicine, v.6, n.20, 2018.https://doi.org/10.21037/atm.2018.09.68
Garcia CD., Pereira JD., Garcia VD. Doação e transplante de órgãos e tecidos. 1.ed. São Paulo: Segmento Farma, 2015.
Gómez EJ., Jungmann S., Lima AS. Resource allocations and disparities in the Brazilian health care system: insights from organ transplantation services. BMC Health Services Research, v.18, n.1, p.1-7, 2018. https://doi.org/10.1186/s12913-018-2851-1
Associação Brasileira de Transplante de Órgãos. Dados numéricos da doação de órgãos e transplantes realizados por estado e instituição no período de Janeiro/Junho de 2022. Registro Brasileiro de Transplantes, n.2, ano XXVIII. https://doi.org/10.53855/bjt.v26iSuplementar.552
Vilarinho S., Lifton RP. Liver transplantation: from inception to clinical practice.Cell, v.150, n.6, p.1096-1099, 2012. https://doi.org/10.1016/j.cell.2012.08.030
Charlton M., Levitsky J., Aqel B., O’Grady J., Hemibach J., Rinella M. et al. International liver transplantation society consensus statement on immunosuppression in liver transplant recipients. Transplantation, v.102, n.5, p.727- 743, 2018. https://doi.org/10.1097/TP.0000000000002147
Rayar M., Tron C., Jézéquel C., Beaurepaire J. M., Petitcollin A., Houssel-Debry P. et al. High intrapatient variability of tacrolimus exposure in the early period after liver transplantation is associated with poorer outcomes. Transplantation, v.102,n.3, p.108-114, 2018. https://doi.org/10.1097/TP.0000000000002052
Lemaitre F., Blanchet B., Latournerie M., Antignac M., Houssel-Debry P., Verdier M. C. et al. Pharmacokinetics and pharmacodynamics of tacrolimus in liver transplant recipients: inside the white blood cells. Clinical Biochemistry, v.48, n.6, p.406-411, 2015. https://doi.org/10.1016/j.clinbiochem.2014.12.018
Schumacher L., Leino AD., Park JM. Tacrolimus intrapatient variability in solid organ transplantation: a multiorgan perspective. Pharmacotherapy: The Journal of Human Pharmacology and Drug Therapy, v.41, n.1, p.103-118, 2021. https://doi.org/10.1002/phar.2480
Dobbels F., De Bleser L., Berben L., Kristanto P., Dupont L., Nevens F. et al. Efficacy of a medication adherence enhancing intervention in transplantation: The MAESTRO-Tx trial. The Journal of Heart and Lung Transplantation, v.36, n.5, p.499-508, 2017. https://doi.org/10.1016/j.healun.2017.01.007
Belaiche S., Décaudin B., Dharancy S., Noel C., Odou P., Hazzan M. Factors relevant to medication non-adherence in kidney transplant: a systematic review. International Journal of Clinical Pharmacy, v.39, n.3, p.582-593, 2017. https://doi.org/10.1007/s11096-017-0436-4
Neuberger JM., Bechstein WO., Kuypers DR., Burra, P., Citterio, F., De Geest, S. et al. Practical recommendations for longterm management of modifiable risks in kidney and liver transplant recipients: a guidance report and clinical checklist by the consensus on managing modifiable risk in transplantation (COMMIT) group. Transplantation, v.101, n.4S, p.S1-S56, 2017. https://doi.org/10.1097/TP.0000000000001651
Fu R., Tajima S., Suetsugu K., Watanabe H., Egashira N., Masuda S. Biomarkers for individualized dosage adjustments in immunosuppressive therapy using calcineurin inhibitors after organ transplantation. Acta Pharmacologica Sinica, v.40, n.2, p.151-159, 2019. https://doi.org/10.1038/s41401-018-0070-2
Scheel JF., Schieber K., Reber S., Stoessel L., Waldmann E., Jank S. et al. Psychosocial variables associated with immunosuppressive medication non- adherence after renal transplantation. Frontiers in psychiatry, v.9, p.23, 2018. https://doi.org/10.3389/fpsyt.2018.00023
Maciel NB., Schwambach KH., Blatt CR. Liver transplantation: tacrolimus blood levels variation and survival, rejection and death outcomes. Arquivos de Gastroenterologia, v.58, p.370-376, 2021. https://doi.org/10.1590/s0004-2803.202100000-62
Kung M., Koschwanez, HE., Painter L., Honeyman V., Broadbent E. Immunosuppressant nonadherence in heart, liver, and lung transplant patients: associations with medication beliefs and illness perceptions. Transplantation, v.93, n.9, p.958-963, 2012. https://doi.org/10.1097/TP.0b013e31824b822d
de Souza e Silva AC., Cardoso Martins BC., Silveira Adriano L.; de França Fonteles MM., Veras Reis PH., Figueiredo Chaves E. Complexidade da farmacoterapia pós-transplante renal: influência na adesão ao tratamento. Revista Eletrônica de Farmácia, v.14, n.3, 2017. https://doi.org/10.5216/ref.v14i3.44894
Asavakarn S., Sirivatanauksorn Y., Promraj R., Ruenrom A., Limsrichamrern S., Kositamongkol P. et al. Systematic pharmaceutical educational approach to enhance drug adherence in liver transplant recipients. Transplantation proceedings, v.48, n.4, p.1202-1207, 2016. https://doi.org/10.1016/j.transproceed.2015.12.100
Hu L., Lingler JH., Sereika M., Burke LE., Malchano DK., Dabbs, AD. et al. Nonadherence to the medical regimen after lung transplantation: a systematic review. Heart & Lung, v.46, n.3, p.178-186, 2017. https://doi.org/10.1016/j.hrtlng.2017.01.006
Schuh MJ., Massoglia, G. Pharmacist impact on tacrolimus serum concentrations in liver transplant patients. The Consultant Pharmacist, v.33, n.5, p.268-272, 2018. https://doi.org/10.4140/TCP.n.2018.268.
Duwez M., Chanoine S., Lepelley M., Vo TH., Pluchart H., Mazet R. et al. Clinical evaluation of pharmacists interventions on multidisciplinary lung transplant outpatients management: results of a 7-year observational study. BMJ open, v.10, n.11, p. e041563, 2020. https://doi.org/10.1136/bmjopen-2020-041563
Ahmadi ZH., Hamidiab H., Eskandaric R., Bhiab M., Haghgooc R., Salamzadehb, J. et al. The potential role of clinical pharmacist in the practice of heart transplantation. International Pharmacy Acta, v.5, n.1, p.e6:1-7, 2022. https://doi.org/10.22037/ipa.v5i1.37635
Downloads
Publicado
Como Citar
Edição
Seção
Licença
Copyright (c) 2024 Thayse Ventura Luz, Paola Hoff Alves, Camila Silva Muneretto

Este trabalho está licenciado sob uma licença Creative Commons Attribution 4.0 International License.